脳血管内科・脳神経内科
医療関係者の皆様へ

【 脳血管内科・脳神経内科 スタッフ・レジデント集合写真(2022.10.19撮影) 】
1. 診療体制
a. はじめに
脳血管内科・脳神経内科では、脳卒中を全身血管病としてとらえ、神経内科学・循環器内科学・救急医学・血栓止血学・リハビリテーション医学などを集約した診療を行っています。
全ての脳卒中の方には、専門的な内科治療が必要です。しかしながら、長年、脳卒中という疾患は、医療関係者にさえ、治療法がない、治らない病気と誤解され、十分な治療を受けることができませんでした。当部門は全国に先駆けて1977年に開設され、翌1978年からは脳卒中ケアユニット(Stroke Care Unit: SCU)での集約的な急性期治療を始めました、最近では t-PA静注療法や機械的血栓回収療法、そしてSCUが全国に普及しつつあり、「脳卒中は治る病気」との認識が広まりつつあります。
私たちは、国内外の脳卒中診療をリードし、地域の急性期中核病院として、また全国のセンターオブセンターとして、脳卒中を制圧することを合言葉に日々の診療に励んでいます。
b. 構成
専攻医2名、レジデント7名、専門修練医6名、医師11名、医長6名、部長2名、副院長1名、計35名(2023年1月現在)の医師が、脳血管内科(脳内科A)・脳神経内科(脳内科B)の2つのグループに分かれて診療に従事しています。両グループとも脳卒中を中心に診療、研究、教育を行っており、どちらのグループに紹介していただいても同様に最先端の診療を受けることが可能です。
c. 診療内容
脳卒中及びこれに関連する神経救急疾患の診療を行っています。外来は月曜~金曜で、初回受診の方は初診外来で部長、医長もしくはスタッフ医師が、また再来の方は専門外来で常勤医師が3-4名体制で担当しています。なお脳卒中救急患者には、夜間,土・日・祝日を問わず24時間体制で3人の医師が対応しています。
当部門では、特に脳卒中に対する最先端の内科医療に力を入れています。脳卒中急性期の患者さんはSCUに入院していただき、集中治療と原因の精査を行います。当センターのSCUは病床数23床(18床運用)と大規模であるため、24時間体制で急性期症例を断ることなく収容可能です。
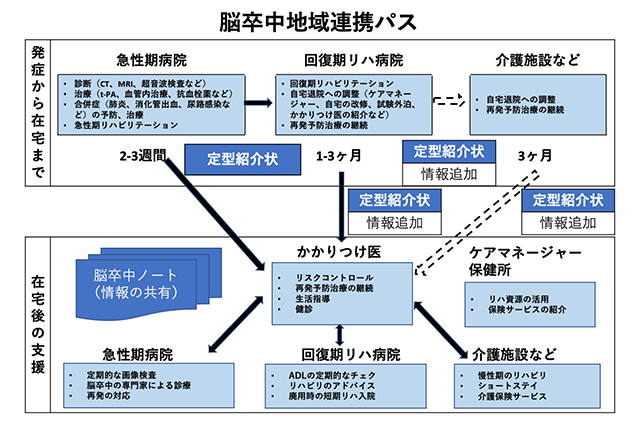
SCUで病状が安定した後は、脳卒中を専門とする一般病棟(約80床)に移り退院に向けてリハビリテーションや危険因子(高血圧,糖尿病など)の管理を含めた慢性期治療に専念していただくことになります。当センターが立地する大阪府豊能地区の医療機関では、地域連携パス(図1)を作り、急性期~慢性期治療から在宅支援まで継ぎ目ない医療の実現を目指しています。2019年岸部に移転し三島地区の医療機関との連携構築をすすめています。また脳神経外科と連携し、外科治療(手術や血管内治療)の必要な方は、適切なタイミングで遅滞なく外科治療を受けることになります。
図1
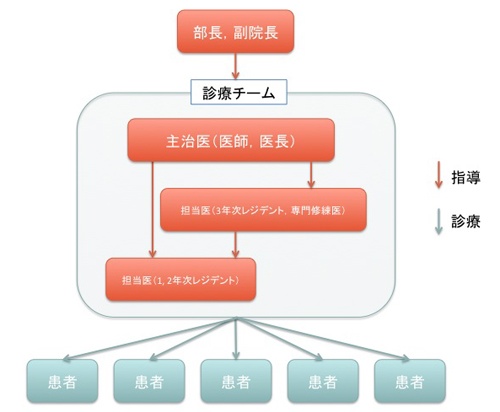
入院から退院まで、SCU、一般病棟を通じて1人の入院患者を2-3人の医師から構成されるチームが担当します。1つのチームは、1~2年次のレジデント、3年次レジデント/専門修練医、指導医(医師、医長)によって構成されます。1チームあたりの受け持ち患者数は10名前後です(図2)、担当チームは、受け持ち患者を毎日回診し、病状や治療方針に関して、相談しながら診療を進めます。
図2
毎朝、脳血管内科・脳神経内科の全員が集合し、前日に入院した患者に関するカンファランスを行った後、各担当にわかれて、検査や病棟業務を開始します。木曜日には部長(または副院長)が、SCUと一般病棟全ての患者を回診する総回診を行います。毎週多職種カンファランス(リハビリテーション科、看護部、ソーシャルワーカーが参加)を行います。毎週月曜日に頚動脈狭窄症例の治療方針を脳神経外科と一緒に話し合っています。また、脳血管撮影の検討会と診断、治療が難しい方の検討会を火曜日に行っています(図3)。
図3

2. ご紹介いただきたい症状、紹介方法
3. 診療・研究グループの紹介
最終更新日:2023年04月06日
