血管外科
対象疾患
胸部大動脈(大動脈瘤と大動脈解離)
1. 胸部大動脈瘤とは?
大動脈は、心臓から送り出された血液が通る人体の中で最も太い血管です。下図のように心臓から出てまず上に向かい(上行大動脈)、弓状に曲がって背中側に回りながら脳や腕に栄養を運ぶ3本の血管が枝別れし(弓部大動脈)、下に向かいます(下行大動脈)。ここまでが胸部大動脈で、横隔膜を貫くと腹部大動脈と名前を変え、腹部の内臓へ枝分かれした後、左右に分岐して下肢に向かいます。
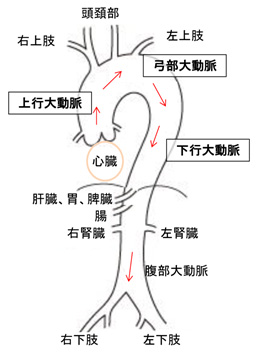
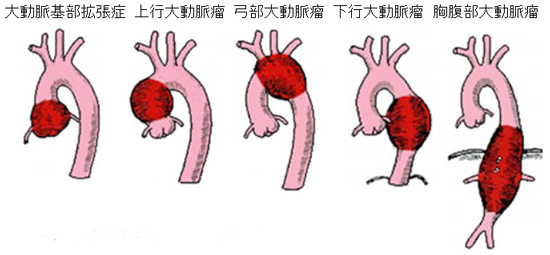
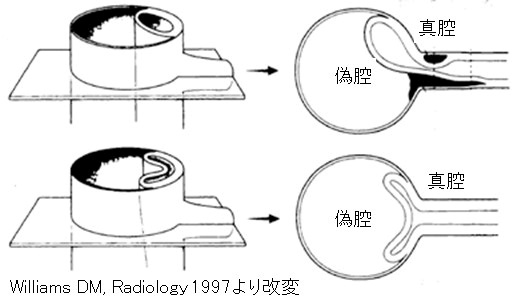
胸部大動脈瘤とは、上行大動脈から下行大動脈(図1)が部分的に大きくなる病気で、通常は20~30mm程度の大動脈が、30~40mm以上に膨らんだ状態です。胸部大動脈瘤は、発生した場所によって大動脈基部拡張症、上行大動脈瘤、弓部大動脈瘤、下行大動脈瘤と呼ばれています。(図2)時に、横隔膜を挟んで胸部から腹部にかけて連続して大動脈瘤がある場合は特別に胸腹部大動脈瘤と呼ばれています。
大動脈瘤と大動脈解離は違います!
大動脈瘤も大動脈解離も同じように大動脈が大きくなる病気で、同じような手術を行いますが、病気としては違うものです。
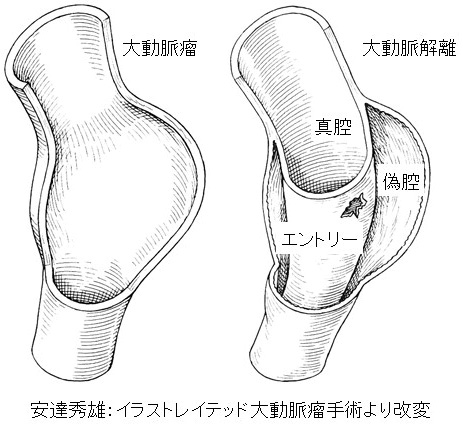
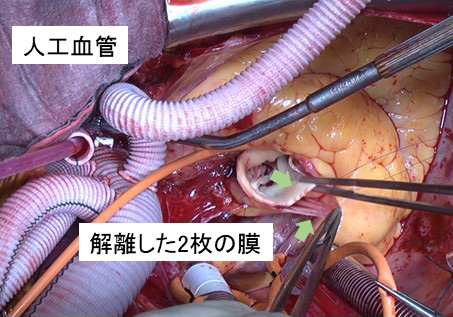
大動脈は内膜、中膜、外膜の3つの層に分かれています。3つの層がそのまま膨らむのが大動脈瘤ですが、内膜にできた傷(エントリー)から中膜の中に血液が流れ込んで裂けてしまい、大動脈の薄い壁の中に血液が流れ込むことで二つの血液の流れる道(真腔と偽腔)ができる状態を大動脈解離といいます。(図3)
大動脈解離は、何の前触れもなく、胸や背中の激痛とともに起こります。起こったばかりの時には、血管の壁が裂けて薄くなります。(図4、図5)破裂してしまったり、薄くなった壁から血液が浸みだしたりしてショック状態(血圧が下がり、意識が遠のく)になることもよくあります。また、偽腔の血流が増えて真腔を圧迫し、血液が流れなくなって心筋梗塞、脳梗塞、腸管虚血、腎不全、下肢動脈閉塞などの臓器虚血を起こすこともあります。(図6)逆に、これらの病気として検査を開始した後に、大動脈解離が発見されることもあります。
時間がたって比較的安定した状態になっても、一度解離した大動脈の壁は、もろく弱くなっているため、拡大して解離性大動脈瘤として治療が必要になることもあります。
2. 胸部大動脈瘤の治療は?
大動脈瘤が大きくなると破裂して致死的な状態に陥ります。大動脈瘤はほとんどの場合に症状がありませんが、CT検査などで破裂の危険性が高まったと考えられる場合には、破裂を防止するための手術が必要です。
高血圧の薬物治療により大動脈瘤の拡大を遅くすることができる可能性はありますが、大動脈瘤を治すことのできる薬物はありません。
破裂の危険性の一番の目安は瘤の大きさで、胸部大動脈瘤は50-55mmに拡大すれば、手術を勧めています。このほかに、大動脈瘤の場所、形、原因(解離によるものかどうか)、拡大の速さ、遺伝的な要因、などによっては早めの手術を勧める時もあります。
大動脈瘤の手術方法は二つあります!
人工血管置換術
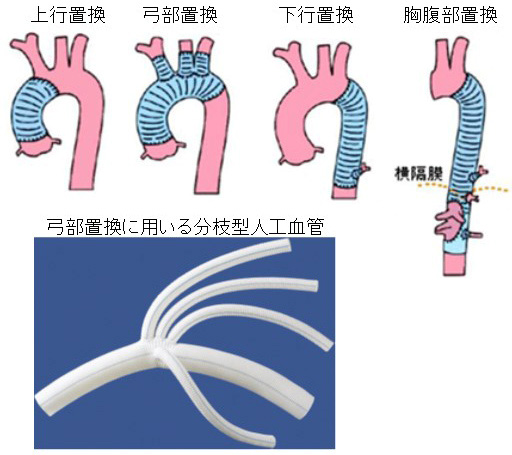
従来から行われている標準的な手術方法で、大動脈瘤を切除して人工血管に置き換える手術です。人工血管はポリエステル(ダクロン)製で、十分な耐久性があります。弓部大動脈や胸腹部大動脈専用の分枝型の人工血管もあります。(図7)
大動脈瘤の場所により、皮膚を切開して開胸する場所が異なります。また、大動脈瘤を切除するためには、血流を遮断する必要があります。遮断している間も臓器への血流を保つために体外循環を用います。場所によっては手術の手順のなかで、十分な血流を保つことができないこともあり、低体温法や臓器潅流のための特別な方法を用いたりすることもあります。(後述)
人工血管置換術には長い歴史があり、手術後の経過や起こりうる合併症などについてデータの蓄積があります。大動脈瘤の場所によっては体の負担が小さくない手術ですが、様々な改良が加えられて、安全性の高い治療になっています。手術の難しさと患者さんの状態は患者さんにより異なります。どのような手術を行うのか、どれくらいの危険性を伴うのかについて、ひとりひとりについて十分に検討してから説明し、理解していただくように心がけています。
人工血管置換術により大動脈瘤はなくなりますので、追加の治療が必要になることはあまりありませんが、他の大動脈瘤ができたり、既にあったものが大きくなったりすることがあります。術後も定期的な経過観察が必要です。
ステントグラフト内挿術
胸部大動脈瘤の手術を受ける方の年齢は平均75歳で、80歳以上の方が2割以上に増えています。ご高齢の方に大きな体の負担をかけると、手術そのものは予定通り行われても、手術後の回復が思わしくないこともあります。
大動脈瘤や大動脈解離の手術の目的は、大動脈を切除することではなく、破裂を防止したり、破裂による出血を止めたり、臓器への血流を回復することです。そのために、人工血管置換術の代わりとなるステントグラフト内挿術が開発されました。
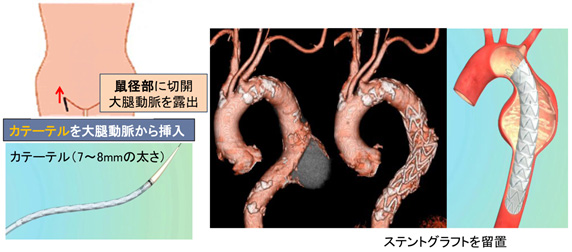
ステントグラフトはステントといわれるバネ状の金属を取り付けた人工血管で、カテーテルの中に収納して大動脈内に挿入し、大動脈瘤の前後を含めた大動脈内に展開します。(図8)バネの力と血圧によってステントグラフトが広がり血管内に固定されるので、大動脈瘤内の血流はステントグラフトの中を通り、ステントグラフトの外側の血液は固まります。大動脈瘤が縮小しなくても、拡大が進行しなければ破裂の危険性はなくなります。また、大動脈解離の場合には、内膜にできた傷(エントリー)を塞ぐことができるので、根本的な治療になります。
ステントグラフトは足の付け根を小さく切開して大腿動脈から大動脈内に挿入することができるので開胸する必要がなく、血流を遮断する必要もないので体外循環も必要ありません。体の負担の小さい手術ですので、高齢者や比較的若い方でも開胸手術の危険性が高いと思われる患者さんを中心に実施しています。以前であれば、体の負担の大きさや手術の難しさから大動脈手術をあきらめざるを得なかった患者さんにとっても大きな福音になっています。
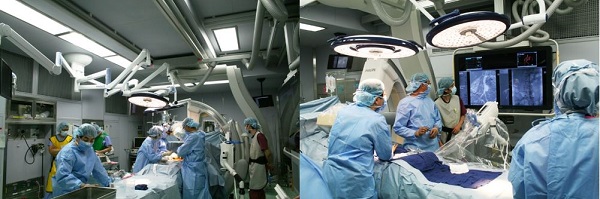
国立循環器病研究センターでは2007年からステントグラフト内挿術を本格的に導入し、2011年からは専用の手術室であるハイブリッド手術室の運用を開始しました。(図9)10年の歴史しかないため、術後も引き続いて慎重な経過観察が必要ですが、ステントグラフトや関連する医療機器の改良も重ねられており、治療成績は改善しています。
国立循環器病研究センターは日本ステントグラフト実施基準管理委員会による施設認定を受けており、専門医5名、実施医2名の合計7名が胸部大動脈のステントグラフト内挿術を行っています。
最終更新日:2021年10月08日
